糖尿病患者的营养支持包括:糖尿病及其营养代谢变化的特点,糖尿病的营养支持原则。
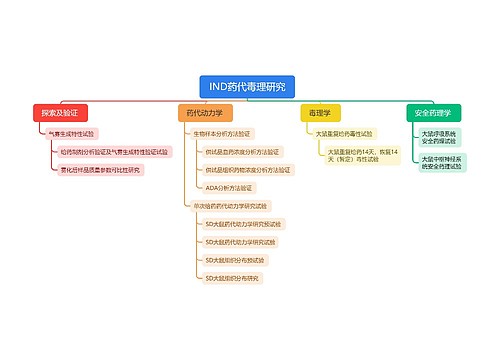
1.糖尿病是一组以长期高糖血症为主要特征的代谢紊乱综合征,其基本病理生理为胰岛素绝对或相对分泌不足,从而引起碳水化合物、脂肪、蛋白质、水和电解质等的代谢紊乱。其表现早期可无症状,病情加重可出现多尿、多食、消瘦、乏力等症状。
2.胰岛素缺乏情况下总的代谢改变是糖、脂肪、蛋白质合成下降而分解代谢增加。在外伤、手术、感染等创伤应激状态下,将加重三大营养物质的分解代谢,严重者可发生酮症酸中毒、高渗性昏迷等严重并发症。因此在治疗糖尿病时应重视对病人提供恰当的营养支持。
(1)葡萄糖供给不足,机体必然动员脂肪代谢供给能量,容易发生酮症酸中毒。糖原分解及糖异生作用增加,则容易出现反应性高血糖。因此适宜地给予碳水化合物,对提高胰岛素的敏感性和改善葡萄糖耐量均有一定作用。
(2)摄入的蛋白质不足以弥补消耗,就会出现负氮平衡。若长期未予纠正,青少年糖尿病病人可有生长发育不良,成人则出现消瘦、贫血和衰弱,抗病能力下降,极易并发各种感染性疾病。因此足够的蛋白质供应是重要的治疗环节。
(3)患糖尿病时,机体脂肪合成减少,分解加速,脂质代谢紊乱,从而引起血脂增高,甚至导致大血管和小血管动脉硬化。当脂肪摄入的种类与数量不当时可使高脂血症、脂肪肝,高血压等并发症加速出现。
(4)由于糖尿病病人需限制主食和水果的摄入量,往往造成维生素的来源不足,尤其容易出现因缺乏维生素B1而引起的手足麻木和多发性神经炎等。晚期糖尿病病人还常常合并营养障碍和多种维生素缺乏,成为糖尿病性神经病变的诱因之一。
3.由于糖尿病的特殊病理代谢,病人均有糖代谢异常。当机体处于创伤等应激状态时,导致明显的胰岛素抵抗,更加重糖代谢紊乱。由此所致的长期血糖控制不良可并发感染以及眼、肾、神经、心血管等多脏器的慢性损害。
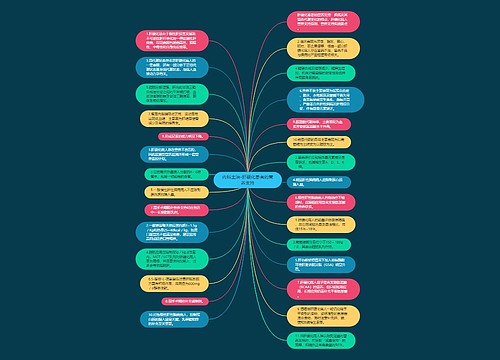
1.糖尿病营养支持的目的是提供适当的营养物质和热量,将血糖控制在基本接近正常水平(此点至关重要),降低发生心血管疾病的危险因素,预防糖尿病的急慢性并发症,并改善整体健康状况,提高病人的生活质量。
2.糖尿病营养支持的原则是实行个体化营养治疗,避免给予热量过多或不足。可根据不同病人和病情,选择可使血糖和血脂控制在较佳状态的营养方式、营养配方、输入方法和剂量,消除因高糖血症、脂肪、蛋白质代谢紊乱等引起的各种症状,避免各种急慢性并发症的发生。
1.对糖尿病病人应该及早进行营养指标的检测和营养评估,以指导制定营养治疗计划。及时的营养评估和营养治疗将有助于避免各种糖尿病并发症的发生。
2.血糖的动态监测对于热量的供给、胰岛素和降糖药的给予,以及有效的血糖控制至关重要。
3.糖尿病病人血糖控制的目标值为空腹血糖4.44~6.66mmol/L,睡前血糖5.55~7.77mmol/L,糖化血红蛋白<7%。应激状态下住院病人的血糖可保持在5.55~11.1mmol/L之间,而对病情平稳者则希望血糖稳定在5.55~8.33mmol/L.
4.营养支持的时机:对于近期体重丢失10%~20%的病人,如有中度或重度应激就应接受营养治疗。急性应激病人的分解状态常会持续6~10天以上,可有20%的体重丢失,故应迅速及时进行营养支持。
5.绝大部分糖尿病病人具有完整的消化道功能,营养支持的途径应首选肠内营养。肠内营养制剂中降低碳水化合物的入量,增加脂肪所占比例,有助于避免餐后高血糖的发生。不能管饲或不能耐受管饲的病人,可用肠外营养。
6.多数文献报道,糖尿病饮食推荐量标准为:蛋白质提供热量的10-20%,碳水化合物和脂肪提供热量的80-90%,同时每日应提供膳食纤维20~35g.目前国内已有上市的糖尿病特异性肠内营养制剂,可酌情选用。
7.碳水化合物中提高膳食纤维的供给量,可加速食物在肠道里通过的时间,延缓葡萄糖的吸收,改善葡萄糖耐量。脂肪中65%~70%的热量由单不饱和脂肪酸提供,这既可提高脂肪能量比例,又可改善血脂状态,减少心脑血病变危险,还能使胃排空延迟,避免餐后高血糖的发生,减少胰岛素用量。
9.I型糖尿病以及合并严重感染、创伤、大手术和急性心肌梗死等的Ⅱ型糖尿病必须接受胰岛素治疗。
10.病人的胰岛素需要量受多种因素影响,如食品量和成分、病情轻重和稳定性,病人肥胖或消瘦、活动量、胰岛素抗体、受体激素和亲和力等。所以胰岛素用量、胰岛素类型和给予方式(如皮下注射、静脉输注等)主要根据血糖控制情况来调节。胰岛素与营养液混合输注时有一定量的胰岛素会粘附于输液袋或输液管上,所以配制营养液后及时输注、以及密切监测血糖较为重要。
11.补充铬和锌可能有助于某些糖尿病病情的的控制。有报道谷氨酰胺可增加胰岛素介导的葡萄糖利用,使血糖降低。

 U633687664
U633687664
 U582679646
U582679646