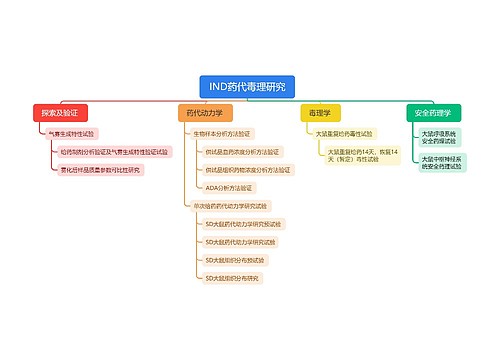
听诊内容包括心率、心律、心音、额外心音、心脏杂音和心包摩擦音。
1.心率(heart rate)
指每分钟心跳的次数。一般在心尖部听取第一心音,计数1分钟。正常成人心率范围为60~100次/分,多数为70~80次/分,女性稍快,儿童偏快(3岁以下儿童的心率多在100次/分以上),老年人多偏慢。成年人心率超过100次/分,婴幼儿心率超过150次/分,称为心动过速(tachycardia)。运动、兴奋、激动等生理情况下心率增快,可达100~150次/分。如心率突然增快至160~240次/分,持续一段时间后突然终止,宜考虑为阵发性室上性心动过速,多在精神紧张、情绪激动、过度疲劳、烟酒过度或甲状腺功能亢进症等情况下诱发。在心脏病患者中,冠状动脉粥样硬化性心脏病和风湿性心瓣膜病患者较易发生多种类型的心动过速,发作持续时间较长则可诱发心功能不全。心率低于60次/分,称为心动过缓(bradycardia)。迷走神经张力过高、颅内压增高、阻塞性黄疸、甲状腺功能低下、病态窦房结综合征、二度或三度房室传导阻滞,或服用某些药物(普萘洛尔、美托洛尔等)均可使心率减慢。须注意的是不少健康者,尤其是运动员、长期从事体力劳动的工人或农民,安静时心率可低于60次/分,但没有临床意义。
2.心律(cardiac rhythm)
指心脏搏动的节律。正常成人心律规整,心率稍慢者及儿童的心律稍有不齐,呼吸(吸气时心率增快,呼气时心率减慢)也可引起心律不齐,称为窦性心律不齐,一般无临床意义。听诊时可发现的心律失常主要有期前收缩(premature contraction)和心房颤动(atrial fibrillation)。在规整心跳的基础上提前出现一次心跳,为期前收缩,其后有一个较长的间歇。有学者认为每分钟期前收缩少于6次者为偶发,等于或多于6次者为频发。频发性期前收缩可有规律地出现,如果每次窦性搏动后出现一次期前收缩称为二联律(bigeminalbeats);每二次窦性搏动后出现一次期前收缩称为三联律(trigeminal beats),以此类推。期前收缩按其来源可分为房性、交界性和室性3种,在心电图上容易辨认,但听诊时难以区别。精神刺激、医|学教育网搜集整理过度疲劳、过量饮酒或浓茶,以及某些药物等可诱发期前收缩。各种器质性心脏病或直接刺激心脏,也可引起期前收缩,特别是频发性室性期前收缩更具临床意义。
心房颤动(简称房颤)的听诊特点为:①心律绝对不齐;②第一心音强弱不等;③脉率低于心率,这种脉搏脱漏现象称为脉搏短绌或短绌脉(pulse deficit)。房颤时心房肌失去正常有节律而有力的收缩,取而代之为极为迅速、微弱而不规则的颤动(350~600次/分)。大部分心房下传的激动在房室结内受到干扰而不能传至心室,使下传的激动也毫无规律,因而使心室收缩极不规则;心室舒张期长短不一,使心音强弱不等;有些弱的搏动心输出量显著下降,不能使周围血管产生搏动或搏动过弱而不能触及,从而发生脉搏短绌现象。房颤可以是发作性的,但慢性持续性房颤更为多见,绝大多数为器质性心脏病所致,常见于二尖瓣狭窄、冠状动脉粥样硬化性心脏病、甲状腺功能亢进症等。
3.心音(cardiac sound)
健康人心脏可以听到两个性质不同的声音交替出现,称之为第一心音和第二心音。某些健康儿童和青少年在第二心音后有时可听到一个较弱的第三心音。第四心音一般听不到,如能听到则多为病理性。
1)第一心音(first heart sound,S1):第一心音的产生主要是因二尖瓣和三尖瓣关闭,瓣叶突然紧张引起振动所致。其他如半月瓣的开放、心室肌收缩、血流冲击心室壁和大血管壁所引起的振动,以及心房收缩的终末部分,也参与第一心音的形成。第一心音标志着心室收缩(收缩期)的开始,约在心电图qRS波群后0.02~0.04s。第一心音听诊特点:①音调较低;②声音较响;③性质较钝;④占时较长(持续约0.1s);⑤与心尖搏动同时出现;⑥心尖部听诊最清楚。
2)第二心音(second heart sound,S2):主动脉瓣和肺动脉瓣的关闭引起瓣膜振动,对第二心音的产生起主要的作用。此外,房室瓣开放、心室舒张开始时心肌舒张和乳头肌、腱索的振动,以及血流对大血管壁的冲击引起的振动,也参与第二心音的形成。第二心音出现在心室的等容舒张期,标志着心室舒张的开始,约在心电图T波的终末或稍后。
第二心音听诊特点:①音调较高;②强度较低;③性质较清脆;④占时较短(持续约0.08s);⑤在心尖搏动后出现;⑥心底部听诊最清楚。
正确区分第一心音和第二心音,才能正确判断收缩期和舒张期,确定额外心音或杂音出现时期以及与第一、第二心音问的时间关系。因此,辨别第一心音和第二心音具有重要的临床意义。辨别要点有:①第一心音较长而音调较低,第二心音则较短而音调较高。②第一心音与第二心音的间距较短,而第二心音与第一心音间的时间较长,即舒张期较收缩期长。③第一心音与心尖搏动同时出现,与颈动脉搏动几乎同时出现。不宜用桡动脉搏动来辨别第一心音,因为自心室排出血液的波动传至桡动脉需一段时间,所以桡动脉搏动晚于第一心音。④心尖部第一心音较强,而第二心音在心底部较强。一般情况下第一心音和第二心音的辨别并不困难,但在某些病理情况下,如心率加快,心脏的舒张期缩短,心音间的间隔差别不明显,同时音调也不易区别,则需利用心尖搏动或颈动脉搏动帮助辨别。如仍有困难,心底部尤其是肺动脉瓣区清晰的第二心音则有助于区分第二心音和第一心音,并进而确定收缩期和舒张期。
3)第三心音(third heart sound,S3):出现在心室舒张早期,第二心音后0.12s~0.18s。第三心音的产生可能系心室舒张早期血流自心房突然冲人心室,使心室壁、乳头肌和腱索紧张、振动所致。
第三心音听诊特点:①音调低;②强度弱;③性质重浊而低钝;④持续时间较短(约0.04s);⑤在心尖部及其上方较清楚;⑥左侧卧位及呼气末心脏接近胸壁,运动后加快的心跳逐渐减慢,以及下肢抬高使静脉回流量增加时,可使第三心音更易听到。第三心音通常只是在部分儿童和青少年中听到,成年人一般听不到。
4)第四心音(fourth heart sound,S4):出现在舒张晚期,第一心音前约0.1s处,与心房收缩使房室瓣及其相关组织(瓣膜、瓣环、腱索和乳头肌)突然紧张、振动有关。正常人心房收缩产生的低频振动人耳听不到。
心音听诊特点:低调、沉浊、很弱。在病理情况下如能听到S4,则在心尖部及其内侧较明显。
(2)心音的变化:心音的变化包括心音强度(增强或减弱)、性质的改变和心音分裂。
1)心音强度改变:影响心音强度的主要原因有心室充盈程度、瓣膜位置、医|学教育网搜集整理瓣膜的完整性和活动性、心肌收缩力与收缩速率等。此外,胸壁厚度、胸壁与心脏间的距离也可影响听诊时心音的强度,如肥胖、肺气肿、胸腔积液、心包积液等情况下,由于声音传导的损耗,心音可以减弱甚至听不见。
第一心音增强可见于:①二尖瓣狭窄时心室充盈减少,心室开始收缩时二尖瓣位置低垂,瓣叶须经过较长距离到达闭合位置,振动幅度增大,致第一心音增强。其次,由于瓣口狭窄,左心室充盈减少,收缩时间缩短;左心室内压迅速上升,二尖瓣关闭速度加快,振动增大,使第一心音增强。此时增强的第一心音音调高而清脆,称之为“拍击性”第一心音。但若瓣叶显著增厚、僵硬或纤维化、钙化时,瓣膜活动明显受限,则第一心音反而减弱。②P-R间期缩短时,左心室充盈减少,瓣膜位置低,使第一心音增强。③心动过速或心室收缩力加强时,如运动、发热、甲状腺功能亢进症等,舒张期变短、充盈不足,瓣膜在舒张晚期处于低垂状态,致第一心音增强。
第一心音减弱可见于:①二尖瓣关闭不全时左心室过度充盈,舒张晚期二尖瓣位置较高,离闭合位置较近,二尖瓣关闭时活动幅度小;瓣叶的损坏使其活动性减小,也影响心音的强弱;②P-R间期延长时左心室充盈过度,瓣膜位置较高;③其他心室过度充盈的情况,如主动脉瓣关闭不全;④心肌炎、心肌病、心肌梗死、左心衰竭等均可致心肌收缩力下降,使第一心音减弱。
第一心音强弱不等主要见于心房颤动和频发性室性期前收缩。
第二心音的变化与大血管(主动脉或肺动脉)内的压力(大血管与心室腔之间的压力阶差)及半月瓣的完整性、弹性有关。第二心音有两个主要成分,即主动脉瓣(A2)和肺动脉瓣(P2)成分。通常P2在肺动脉瓣区最清晰,A2在主动脉瓣区最清楚,幼年及青少年期P2>A2,老年期则相反,而中年人此两处的第二心音强弱几乎相等(P2-A2)。

 U882673919
U882673919
 U880113127
U880113127