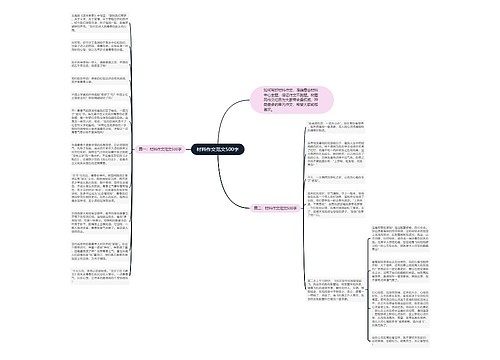
卫生资格备考:神经系统细胞及基本病变思维导图
孤败
2023-04-06

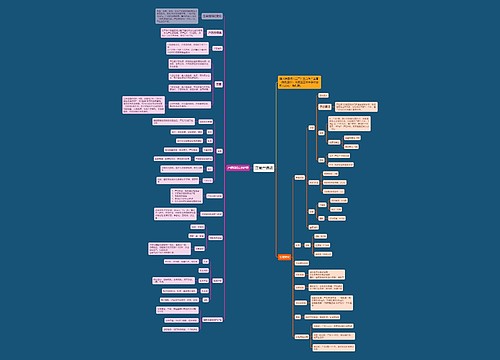
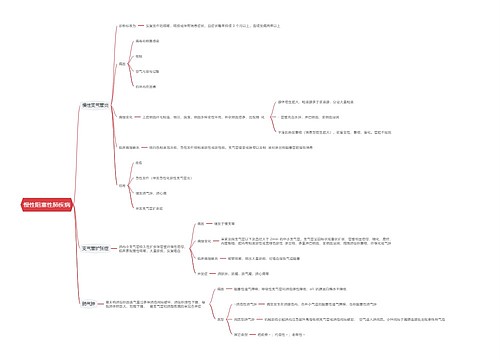
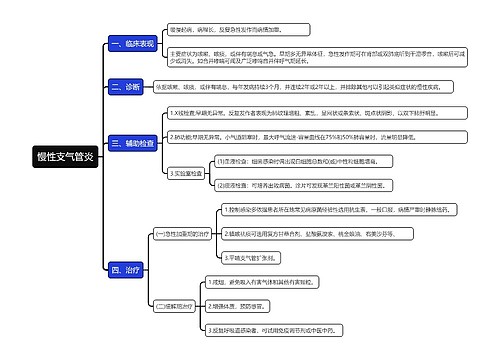
神经系统由神经细胞、胶质细胞(包括星形胶质细胞、少突胶质细胞、室管膜细胞),小胶质细胞、脑膜组成细胞,以及血管所组成。又称神经细胞,其大小和外观在中枢神经系统中差异很大。但都具有胞体和树突、轴突。
树图思维导图提供《卫生资格备考:神经系统细胞及基本病变》在线思维导图免费制作,点击“编辑”按钮,可对《卫生资格备考:神经系统细胞及基本病变》进行在线思维导图编辑,本思维导图属于思维导图模板主题,文件编号是:b5e4978a46220d497b369f8eaf7c44d5
思维导图大纲
相关思维导图模版
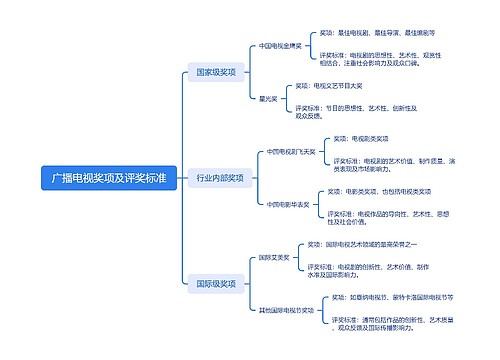
广播电视奖项及评奖标准思维导图
 U782682106
U782682106树图思维导图提供《广播电视奖项及评奖标准》在线思维导图免费制作,点击“编辑”按钮,可对《广播电视奖项及评奖标准》进行在线思维导图编辑,本思维导图属于思维导图模板主题,文件编号是:a4210651fa3a78355ac9f5101bb2c616
第1章 化工设计基本知识思维导图
 U882667602
U882667602树图思维导图提供《第1章 化工设计基本知识》在线思维导图免费制作,点击“编辑”按钮,可对《第1章 化工设计基本知识》进行在线思维导图编辑,本思维导图属于思维导图模板主题,文件编号是:70ec0519ed26419068a32a511862aadd