肾小球疾病的简介思维导图
花房姑娘
2023-02-17

肾小球疾病的简介: 肾小球疾病系指一组有相似的临床表现(如血尿、蛋白尿、高血压等),但病因、发病机制、病理改变、病程和预后不尽相同,病变主要累及双肾肾小球的疾病。
树图思维导图提供《肾小球疾病的简介》在线思维导图免费制作,点击“编辑”按钮,可对《肾小球疾病的简介》进行在线思维导图编辑,本思维导图属于思维导图模板主题,文件编号是:2ac0160ab330f30807b88e8f31e65b5c
思维导图大纲
相关思维导图模版
904名中国成年人第三磨牙相关知识、态度、行为和病史的横断面调查思维导图
 U633687664
U633687664树图思维导图提供《904名中国成年人第三磨牙相关知识、态度、行为和病史的横断面调查》在线思维导图免费制作,点击“编辑”按钮,可对《904名中国成年人第三磨牙相关知识、态度、行为和病史的横断面调查》进行在线思维导图编辑,本思维导图属于思维导图模板主题,文件编号是:10b9a8a2dd2fb4593f8130ef16c320fc
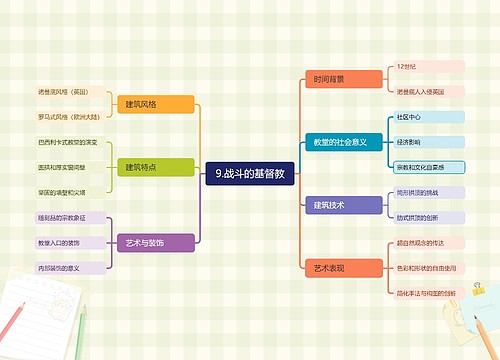
9.战斗的基督教思维导图
 U582679646
U582679646树图思维导图提供《9.战斗的基督教》在线思维导图免费制作,点击“编辑”按钮,可对《9.战斗的基督教》进行在线思维导图编辑,本思维导图属于思维导图模板主题,文件编号是:33d168acd0cd9f767f809c7a5df86e3a